L’athérosclérose
QU’EST-CE QUE L’ATHÉROSCLÉROSE ?
L’une des grandes découvertes de la fin du vingtième siècle concerne l’endothélium, nom donné au revêtement de la paroi interne de l’artère. En dehors du fait que ce revêtement semblait suffisamment lisse pour empêcher les éléments du sang d’adhérer à sa surface (en situation normale), on pensait qu’il était inactif. Or l’endothélium a une vie propre : il est composé de cellules qui sécrètent diverses substances : des facteurs ayant un effet de vasodilatation, des facteurs ayant un effet inverse dit de vasoconstriction et des facteurs agissant sur les divers constituants du sang, en particulier les facteurs de coagulation, lui donnant le moyen de lutter contre la formation de caillots (thrombus). C’est dire l’importance majeure de la fonction endothéliale.
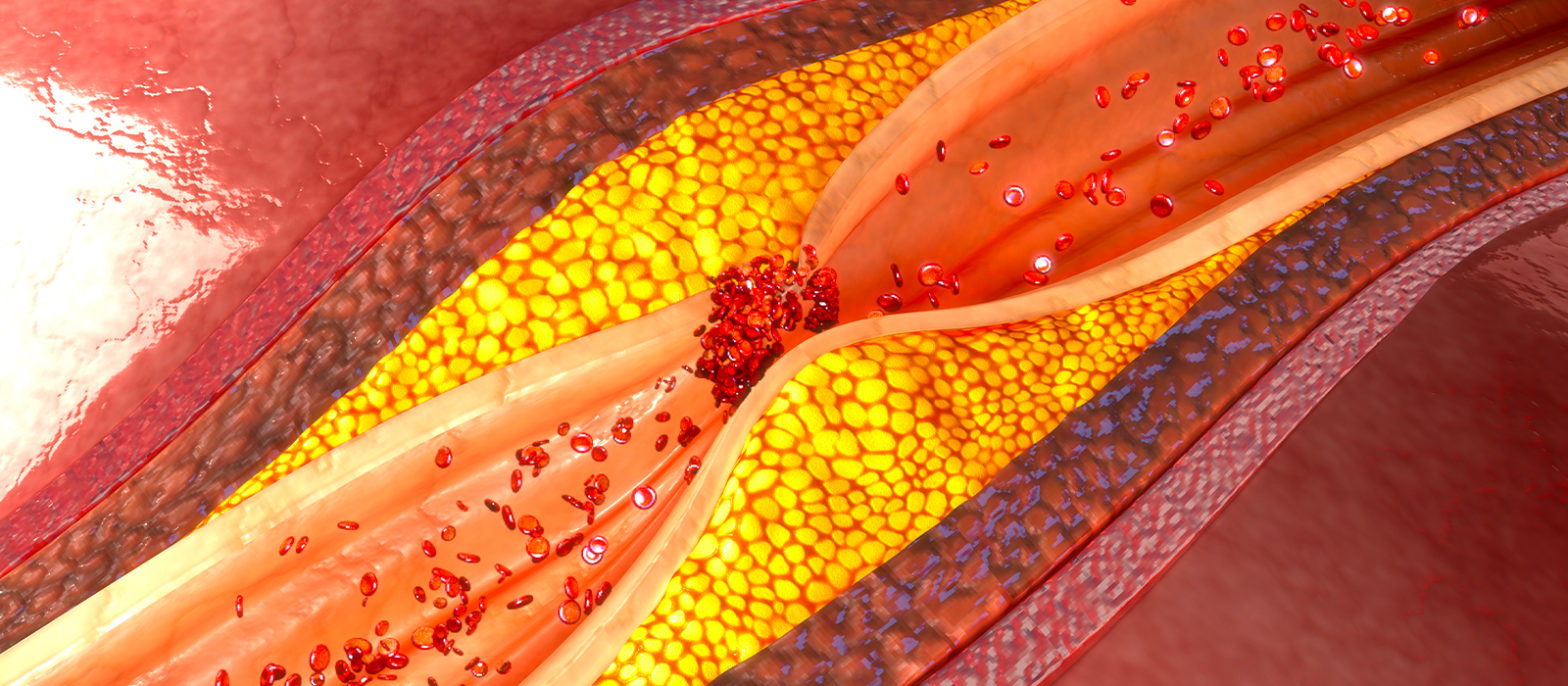
La fonction de l’endothélium peut être compromise par le développement de plaques d’athérome, dépôts progressifs de cholestérol, amas graisseux qui s’infiltrent entre l’endothélium et la couche musculaire de l’artère : la Média. Cet ennemi menaçant se nomme athérosclérose (du grec athêré = bouillie et sklêros = dur).
Cette maladie de l’artère a deux composantes : une plaque (dépôt) riche en graisses – les lipides (notamment cholestérol) –, une « racine » prenant appui sur la couche de cellules musculaires lisses et responsables de la perte d’élasticité de l’artère (sclérose). La plaque d’athérome, nourrie des graisses circulant dans le sang, se développe progressivement sur la paroi de l’artère jusqu’à provoquer un rétrécissement (sténose) gênant le passage du sang et donc l’apport en oxygène à l’organe qu’elle irrigue.
La plaque peut se fragiliser pour diverses raisons, en particulier l’inflammation, et se rompre. Cette rupture sera à l’origine d’une thrombose (formation de caillot par l’activation des plaquettes circulantes et des facteurs d’hémostase) entrainant l’occlusion de l’artère ou une embolisation du caillot formé vers une plus petite artère en aval.
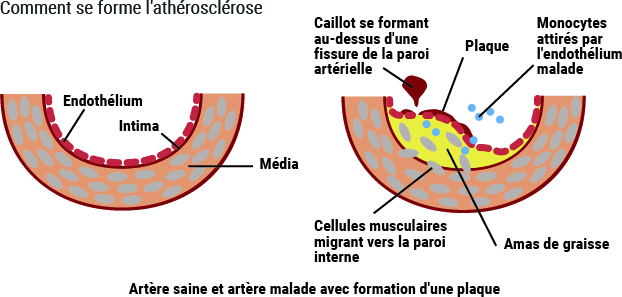
L’athérosclérose débute dès l’enfance par de simples stries lipidiques à la surface de l’intima. Les véritables plaques d’athérome apparaissent entre 20 et 40 ans sur l’aorte, les artères cérébrales et coronaires. En forme de croissant dans l’épaisseur de la paroi artérielle, elles contiennent un noyau riche en lipides (athérome) recouvert d’une chape fibreuse riche en collagène (sclérose).Toutes les altérations de l’endothélium qui recouvrent l’intima favorisent la pénétration des lipoprotéines LDL dans la paroi artérielle. Ces lipoprotéines, combinaisons de graisses et de protéines circulant dans le sang, sont alors captées par des cellules sanguines, appelées monocytes macrophages, qui ont elles aussi traversé l’endothélium. Ces monocytes sont transformés en cellules spumeuses, leur nécrose provoquant la libération de leur contenu lipidique qui va former le cœur de la plaque.Des cellules musculaires lisses de la média, tunique intermédiaire de l’artère, migrent vers l’intima et se multiplient autour de la plaque athéroscléreuse ainsi formée. Celle-ci augmente d’épaisseur comme une véritable tumeur conduisant à la réduction progressive de la lumière (calibre) de l’artère et créant une sténose qui diminue le débit sanguin et compromet l’oxygénation des tissus irrigués par l’artère malade.
L’accumulation progressive des lipides extracellulaires et le ramollissement de la chape fibreuse prédisposent la plaque à la rupture. Celle-ci entraîne habituellement la formation d’un thrombus (caillot) qui peut achever d’obstruer la lumière artérielle (provoquer un infarctus du myocarde s’il s’agit d’une coronaire). Les plaques athéromateuses peuvent également se ramollir (former des sortes de pustules remplies de bouillie athéromateuse), s’ulcérer, se recouvrir de thrombus, sources d’embolies périphériques (thrombus qui migrent dans un vaisseau). Dans d’autres cas, le contenu lipidique et cellulaire est remplacé progressivement par du phosphate de calcium et des cristaux d’apatite : la lésion se calcifie.
Evolution de l’arthérosclérose
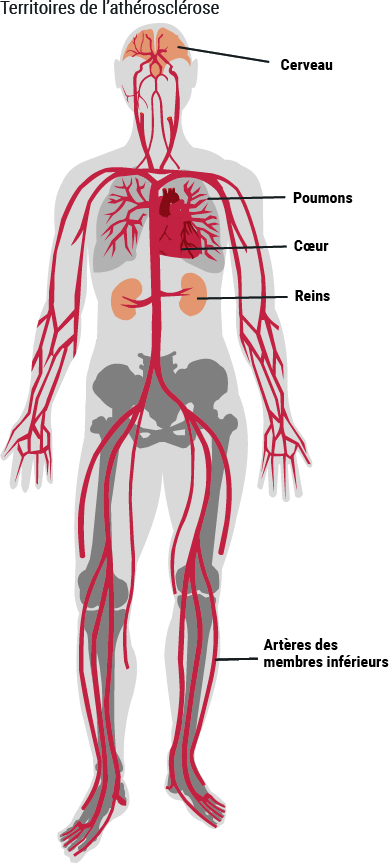
A partir de la plaque d’athérosclérose, un caillot peut ainsi se former et boucher complètement l’artère, empêchant le sang de passer. Totalement privées d’oxygène, les cellules meurent. Une partie plus ou moins importante de l’organe ainsi touché est détruite.L’athérosclérose atteint principalement les artères de moyen et de gros calibres comme les artères coronaires qui irriguent le cœur, les artères carotides internes et vertébrales, l’aorte abdominale sous-rénale, les artères iliaques (les deux branches principales de division de l’aorte abdominale, destinées aux membres inférieurs), fémorales, fémoro-poplitées et prédomine dans les zones de turbulences sanguines : coudes, bifurcations, origines des branches de division.
Les facteurs de risques de l’athérosclérose
L’athérosclérose est une maladie sous la dépendance de plusieurs facteurs. Certains ne peuvent pas être corrigés : âge, sexe (les hommes ont un risque naturellement plus élevé que les femmes), hérédité ou une histoire familiale.
D’autres, comme le tabagisme, l’hypercholestérolémie, l’hypertension artérielle, le diabète, la sédentarité ou l’obésité abdominale, les troubles psychosociaux, l’absence de prise de fruits et légumes journaliers, peuvent l’être. Fréquemment associés, ces facteurs de risque potentialisent mutuellement leurs effets.
Le premier facteur de risque est le tabac, parfaitement évitable, contre lequel il faut lutter très tôt dans la vie. Le mieux étant de ne jamais commencer. Le tabagisme augmente certains facteurs de coagulation et favorise la formation de caillots ; d’autre part, il altère la capacité des vaisseaux à se dilater et est à l’origine des spasmes artériels, notamment au niveau des coronaires. Enfin, il diminue le bon cholestérol, entraînant la formation des plaques athéromateuses.
L’excès de cholestérol est un autre risque métabolique. Le cholestérol est indispensable à la vie des cellules, sur les récepteurs spécialisés desquelles il se fixe. Toute déficience génétique de ces récepteurs ou leur diminution par une alimentation trop riche entraîne l’augmentation du LDL cholestérol (celui que l’on appelle le mauvais cholestérol) et son dépôt sur la plaque artérielle.
L’hypertension artérielle est un facteur de risque plutôt mécanique. Une pression sanguine excessive entraîne un épaississement et un durcissement des artères qui favoriseront le développement de l’athérosclérose, notamment dans les artères alimentant le cerveau.
Le diabète, qui est un trouble de l’assimilation du sucre se traduit par un excès de glucose dans le sang. Qu’il soit de type 1 ou 2, le diabète est un facteur de risque majeur, qui de plus potentialise l’effet néfaste de tous les autres facteurs de risque.
La sédentarité, c’est-à-dire le fait ne pas faire d’activité physique, joue un rôle prédominant. L’exercice physique contribue à faire baisser le taux de glycémie dans le sang et oblige à la mise en route de phénomène d’adaptation physiologique des organes, à commencer par le cœur.
L’obésité abdominale, quel que soit le sexe, c’est-à-dire l’augmentation progressive du poids et du tour de taille au fil du temps : un kilogramme et un centimètre par an, soit au bout de 30 ans plus 30 kilos et plus 30 cm, c’est le reflet d’une rupture d’équilibre entre une alimentation trop riche (trop de gras et trop de sucre) et une activité physique régulière insuffisante pour utiliser l’énergie absorbée.
Couplée à la pratique d’une activité physique, l’alimentation joue un rôle clé dans la prévention des maladies cardio-vasculaires en général et dans l’athérosclérose en particulier. Le fait de ne pas manger tous les jours des fruits et légumes est aussi un facteur de risque de maladies cardio-vasculaires : les fruits et légumes ayant des effets de protection vasculaire spécifique. Il est donc important d’avoir une alimentation équilibrée.
Les troubles psychosociaux tels que le stress, la dépression nerveuse sont aussi des facteurs de risque cardiovasculaire qui ont un rôle majeur déclencheur de la crise cardiaque.

 Ma Fédé
Ma Fédé